Você treina direitinho, cumpre a ficha na musculação ou faz seu cardio religiosamente, mas passa 8 horas (ou mais) sentado na frente do computador. A sensação é de dever cumprido, só que a ciência vem avisando: o tempo excessivo na cadeira cobra um preço alto da sua saúde, mesmo quando você malha.
Estudos com dezenas de milhares de pessoas mostram que longos períodos sentado aumentam o risco de morte e de doenças cardiovasculares, independentemente de a pessoa cumprir as recomendações de exercício. Em alguns trabalhos, quem passa mais de 10–11 horas por dia sentado tem aumento de cerca de 30% no risco de morte, mesmo sendo fisicamente ativo.
Ficar sentado prejudica até quem treina?
Isso não significa que o treino “não vale nada”, mas indica que só a academia não é suficiente para compensar um estilo de vida muito sedentário.
Em saúde, “comportamento sedentário” não é apenas “não fazer exercício”. É qualquer comportamento de vigília feito sentado ou reclinado, com gasto energético muito baixo – como trabalhar no computador, dirigir, ver TV. Você pode, sim, ser alguém que treina e, ainda assim, ser classificado como “ativo e sedentário”, se passa o resto do dia praticamente imóvel.
O que acontece no corpo quando você fica horas sentado
Quando você permanece muito tempo na cadeira, vários mecanismos entram em jogo:
- Músculos desligados: as pernas e a musculatura postural quase não se contraem, o que reduz o consumo de glicose e gorduras como fonte de energia.
- Metabolismo mais lento: o sangue circula mais devagar, aumenta a tendência a resistência à insulina, ganho de gordura abdominal e alterações de colesterol.
- Inflamação silenciosa: o sedentarismo prolongado está ligado a inflamação crônica de baixo grau, fator que participa de doenças cardíacas, diabetes tipo 2 e alguns tipos de câncer.
- Coração e vasos sob pressão: estudos recentes relacionam longos períodos sentado a maior risco de infarto, AVC e insuficiência cardíaca, inclusive em pessoas que fazem exercícios regularmente.

Em um estudo com mulheres idosas, aquelas que passavam cerca de 11,7 horas por dia sentadas tiveram risco de morte 30% maior do que quem ficava em torno de 8 horas, mesmo quando praticavam atividade física. Ou seja: o treino continua importante, mas não “zera” o dano acumulado por um dia inteiro de imobilidade.
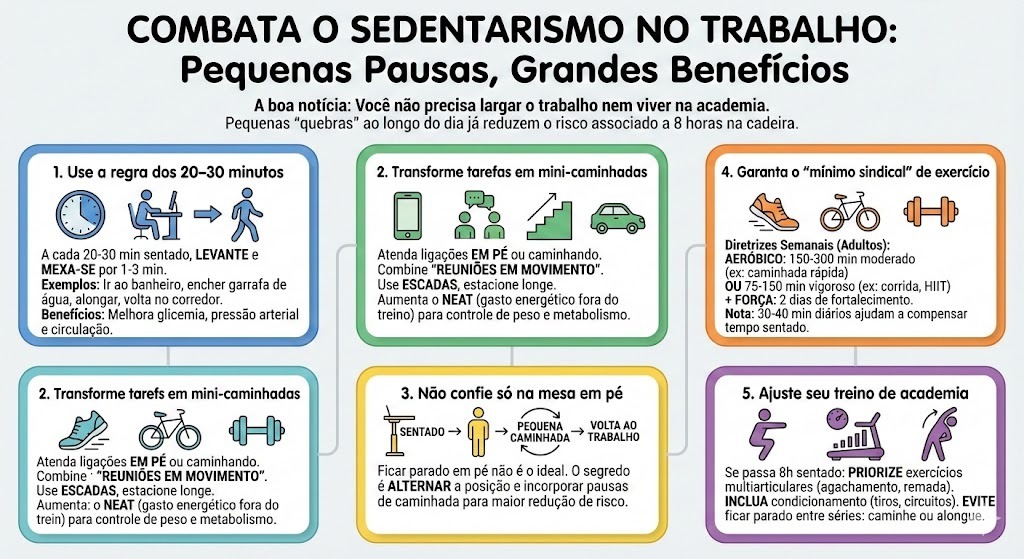
Hábitos simples para que o dia sentado não anule seu treino
A boa notícia: você não precisa largar o trabalho nem viver na academia.
Pequenas “quebras” ao longo do dia já reduzem uma parte relevante do risco associado a 8 horas na cadeira.
1. Use a regra dos 20–30 minutos
- A cada 20 a 30 minutos sentado, levante e se mexa por 1 a 3 minutos.
- Vale ir ao banheiro, encher a garrafa de água, alongar, dar uma volta rápida no corredor.
Estudos mostram que levantar com frequência e fazer caminhadas curtas ao longo do dia ajuda a melhorar glicemia, pressão arterial e circulação, mesmo mantendo a mesma carga total de trabalho sentado.
2. Transforme tarefas em mini-caminhadas
- Atenda ligações em pé ou caminhando.
- Combine “reuniões em movimento” com colegas, sempre que possível.
- Desça um andar de escada antes do elevador ou estacione um pouco mais longe.
Esses minutos extras contam para o chamado NEAT (gasto energético fora do exercício formal), que ajuda a controlar peso e melhora marcadores metabólicos.
3. Não confie só na mesa em pé
Mesas elevatórias ajudam, mas ficar horas em pé, parado, também não é o ideal.
Trocar apenas a posição sentado por em pé não reduz tanto o risco cardiometabólico quanto incorporar pausas de caminhada ao longo do dia.
Se puder, pense em alternar: sentado → em pé → pequena caminhada → volta ao trabalho.
4. Garanta o “mínimo sindical” de exercício na semana
As principais diretrizes de saúde recomendam, para adultos:
- 150 a 300 minutos por semana de atividade aeróbica moderada (ex.: caminhada rápida, bike leve),
ou - 75 a 150 minutos de atividade vigorosa (ex.: corrida, HIIT, bike intensa),
- além de 2 dias de fortalecimento muscular (musculação, treinos de resistência).
Isso equivale, por exemplo, a:
- 30 minutos de caminhada rápida, 5 vezes por semana + musculação 2 dias; ou
- 25–30 minutos de treino mais intenso, 3–4 vezes por semana.
Pesquisas sugerem que 30–40 minutos diários de exercício moderado a vigoroso ajudam a compensar boa parte dos efeitos de ficar sentado muito tempo, mas não todos.
5. Ajuste seu treino de academia pensando no dia sentado
Se você passa 8 horas na cadeira:
- Priorize exercícios multiarticulares (agachamento, remadas, supino, avanços), que recrutam grandes grupos musculares.
- Inclua algum componente de condicionamento (tiros intervalados na esteira ou na bike, circuitos, aulas aeróbicas).
- Evite ficar muitos minutos parado entre séries: use os intervalos para caminhar leve pela sala ou fazer alongamentos dinâmicos.
O que a ciência diz sobre passar muito tempo sentado
Revisões recentes sobre atividade física reforçam três pontos importantes: a maioria dos benefícios de saúde aparece com 150–300 minutos de atividade moderada ou 75–150 minutos de vigorosa por semana. Então, mais tempo sedentário, pior: ficar muitas horas parado está associado a maior risco de morte, doenças cardiovasculares, câncer e diabetes tipo 2. A recomendação atual é “mover mais e sentar menos” em qualquer intensidade, inclusive leve.
Outros estudos específicos sobre sedentarismo mostram que:
- Exercício reduz o risco em relação a quem não se mexe nunca,
mas - O tempo sentado aparece como um fator de risco independente: quanto mais horas na cadeira, maior o risco, mesmo em pessoas que treinam.

Dra Celia Sandrini
CREFITO 14.700F
Phd em Prevenção de Lesões